健康診断で腎機能障害や腎機能低下を指摘されたら
 藤井 琢磨 医師井土ヶ谷ふじい内科 院長
藤井 琢磨 医師井土ヶ谷ふじい内科 院長 健康診断で腎機能障害や腎機能低下を指摘されることがあります。かかりつけの先生に採血の結果で、腎臓の働きが弱いと説明を受けることもあります。「経過を見てください」「様子を見ましょう」と言われてどうしたらいいのか心配される方が多いです。
どうすればいいでしょうか?腎臓という臓器の簡単な説明から当院での対応の仕方・考え方を含めて説明させていただきます。
腎臓について
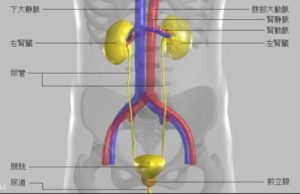
腎臓は、腰のあたりで左右にある約10cmぐらいの臓器です。主に、おしっこをつくることで体内の無駄な水分や老廃物を捨てています。他にナトリウムなどのイオンの調節、酸性・アルカリ性のバランスの調節、赤血球産生の調節など多彩な働きをしています。
おしっこをどのようにつくっているでしょうか?
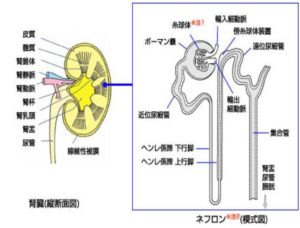
下図のように腎臓に血が流れるときにだんだん血管が細くなっていき、糸球体という毛細血管の塊になります。この毛細血管の隙間から、血液からこしておしっこを作っています。この糸球体が腎臓1個に100万個あります。腎臓は、おしっこを作るために血管の塊のようになっています。
腎臓の働きの評価の仕方について
腎臓の働きは、血液のクレアチニン(Cre)の値から計算します。クレアチニンは、筋肉で産生する物質で血液を介して尿中に捨てられます。腎臓の働きが落ちることで、捨てられなくなり血液にたまるようになります。
つまり腎臓の働きが落ちると血液のクレアチニンが上昇します。そのため、血液での数値から腎臓の働きを推測することができます。ただし、クレアチニンのままだと数値の少しの違いが、腎臓の働きの大きな違いとなるためわかりにくいです。そのため、クレアチニンの値から腎臓の働きを計算して評価します。
式は eGFR (ml/分/1.73 ㎡) = 194×Cr-1.094×年齢-0.287 (女性はさらに×0.739)となります。
※インターネットで簡単に計算できるサイトがあります。eGFRの解釈は後述しますが、90-100ぐらいが正常範囲です。
例えば
20歳男性;Cre 1.0 eGFR 82.1
80歳女性;Cre 1.0 eGFR 40.8と同じクレアチニンでも腎臓の働きはかなり異なる値になります。
20歳男性;Cre 0.8 eGFR 104.8
80歳女性;Cre 1.0 eGFR 82.1とクレアチニンの少しの違いで、腎臓の働きがかなり異なる計算にもなります。
腎臓の働きの解釈について
上記で示したクレアチニンから計算する腎臓の働きの値eGFRをどう解釈するかについてです。eGFRは腎臓の働きが正常であれば90-100ぐらいです。
そのためeGFRが腎臓の働きのパーセンテージと考えて問題ないです。つまりeGFR 60であれば、60%ぐらいの働きです。この働きが正常であれば、加齢に伴い2年に1ぐらいのペースで落ちていきます。
しかしながら、腎臓の働きを悪くする病気などがありeGFRが50-60以下になると、平均的には1年に3-5も低下していきます。もっと早い場合も遅い場合もあります。腎臓の働きが落ちれば落ちるほど、より働きが低下しやすくなってしまいます。一般的にはeGFR 5-10程度まで落ちてしまうと透析や移植が必要な状態になります。
そのため、3か月以上eGFR60未満が続く場合を慢性腎臓病と定義して、積極的な治療が勧められています。実際に健診で腎臓機能異常を指摘されることが多いのは、eGFR 60未満あるいはそれにみあったクレアチニン上昇を認めるときです。
これは、現実的な対応ですが、正常の腎臓でも時間とともに徐々に腎臓の働きが落ちていくことを考えると年齢ごとに考え方は異なるべきだと考えます。
具体的には、20歳の方のeGFR 60と80歳の方のeGFR 60では意味が異なります。80歳の方では、年齢平均に近く自然な経過とも考えられます。20歳の方では、明らかに機能が低下していると考えます。年齢ごとに正常値や平均値を提示すると煩雑になるため、年齢によらずeGFR 60未満が異常と判断されています。
慢性腎臓病、腎臓の働きが低下しているときの最初の対応

まず、腎臓の働きを悪くした原因を探します。原因がある場合は、その治療によって改善する場合があったり、その後の腎臓の働きが落ちるスピードを緩めることができるからです。可能であれば以前の検査結果を確認します。いつから腎臓の働きが悪かったのか、悪くなるスピードは平均的か、尿の異常はあったのか、あればいつからなのかなど、経過の確認が大事です。残念ながら健診項目にクレアチニンが含まれておらず経過が不明なこともあります。次に採血、尿検査、画像検査などでさらに原因を検索していきます。
原因として多いものは糖尿病、高血圧、慢性糸球体腎炎(糸球体を徐々に壊していく病気)などですが、原因が特定あるいは推測できないこともよくあります。出生時から腎臓の働きが弱めだったり、小児時に特殊な病気があったり、後からは確定できない原因もあります。大事なことは、特殊な治療がある疾患を見落とさないことです。特殊な治療がない場合あるいは特殊な治療をしても腎機能低下が残った場合には腎臓を守る治療が必要になります。
慢性腎臓病、腎臓の働きが低下しているときの次の対応や治療
とても残念なことですが、ゆっくり腎臓の働きが落ちる病気や状態である場合は、現在の医学では治すことはできません。急に悪くなる場合は改善する可能性がありますが、ゆっくり悪くなる場合は少しずつ砂漠のような状態な部分が増えていくことになります。腎臓の働きが50-60%未満になると、弱るスピードが速くなるのは、残った部分の負担が増えるからだと考えられています。そのため、腎臓の負担をできるだけ減らして、大事にしていくという治療が主になります。必殺技にはなりませんが、するしないで大きく経過が変わります。
では、どのように腎臓を守るかです。「腎臓について」で説明した通り、腎臓は血管の塊の臓器です。そのため血管を守ることが腎臓を守ることになります。血管を守るためには、高血圧・糖尿病・高コレステロール血症の治療、禁煙・適正体重の達成など生活習慣の改善がまず大事です。次に高尿酸血症、高中性脂肪血症などの治療も検討していくことになります。
その中でも一番大事なのは血圧の管理です。例えば、糖尿病によって腎臓の働きが落ちた場合でも、糖尿病より血圧の管理の方が腎臓にとっては重要になります。腎臓の働きが正常な方と比べて、よりしっかり血圧を下げるようにします。家庭での血圧測定とその管理も重要です。コレステロールも腎臓の働きが正常の方よりも低い値になるようにします。

食事療法1:塩分の制限
これらの治療や生活習慣の改善は、血管を守ることになるので、心臓や脳の病気を防ぐことにもつながります。食事療法も重要です。腎臓のためには、主に二つの食事療法があります。塩分の制限と蛋白の制限です。一般的には併用されます。塩分の制限は、日本人の平均摂取量である1日11-12gを半分以下の1日3-6gを目標とします。かなり難しい目標ですが、少しでも少しでもと意識することが重要です。11gよりは9g、9gよりは8gという感じでもメリットがあります。

塩分が多いほど腎臓を傷めてしまい、また制限することで血圧の低下効果も期待できます。満点を目指す場合には、栄養士の先生に指導をしていただくことが必要だと思います。後に説明する蛋白制限食と比較し、合格点に達成しなくても少しでも少しでもでメリットを期待できます。
食事療法2:蛋白制限
もう一つの蛋白制限食ですが、これはとても難しいものです。蛋白のみ制限してしまうと、カロリー不足になります。結果、やせてしまい体が弱ってしまうばかりか、主に蛋白である筋肉をこわして栄養にしてしまうので、腎臓のためにメリットもありません。カロリーの適切な補充が必要になるので、希望される場合は必ず栄養士の先生に指導を受けてください。変に体重が減ってしまい修正が必要になってしまう方を見ることが多いです。また、腎臓を大切にすることは大事ですが、体を弱らせてしまっては意味がありません。
言うまでもなく体の寿命があっての腎臓です。最近は、年齢とともに筋力が落ちることが、寿命を縮めたり、いろいろな病気につながるとされています。そのため、蛋白摂取量が減らないことが重要とされています。そのため、やせ型の方や高齢の方、現実的に適切な蛋白制限食ができない方の場合は個人的には勧めていません。半端にやることはデメリットの方が多くなります。腎臓を専門とする医師の中でも、いろいろな考えがある分野です。
その他の治療
他の治療としてあるのが対症療法です。具体的には、腎臓の働きが30-50%以下になると、貧血、カリウムやカルシウム・リンなどのイオンの異常、酸性・アルカリ性の調節障害などが出現することがあります。それぞれ適切に対応することで、腎臓の働きの維持や腎臓以外への臓器の悪影響を減らすことができます。
慢性腎臓病、腎臓の働きが低下しているときの注意
腎臓の働きが落ちている場合には、お薬の注意がとても大切です。お薬はのんだ後に、腎臓や肝臓で形を変えたり、排泄されることで体から除去されていきます。腎臓の働きが低下していると、この働きも落ちることになります。そのため、腎臓メインで体から排泄される薬は量を減らす必要があります。体にたまってしまうことで副作用につながります。それ以外でも、弱った腎臓には負担になってしまう薬もいろいろあります。そのような薬はできるだけ使用しないことが大切です。

腎臓に悪い影響をする可能性があるのですが、腎臓のために使いたい薬もあります。血圧を下げる薬の一部に血圧を下げる以上に腎臓の負担を減らす薬があります。腎臓の働きが落ちていると休ませすぎてしまい機能が悪化する場合があります。状況により注意しながら内服していただきます。
- 量を減らさなければいけない薬:抗生剤、ガスターなどの胃薬(H2拮抗薬)、抗ウイルス薬など
- ある程度腎機能が落ちると使用してはいけない薬:MRIの造影剤、抗ヘルペス薬の一部、免疫抑制剤の一部など
- できるだけ避けたい薬:痛み止め・解熱剤(ロキソニンなどのNSAIDs)、CTなどの造影剤、利尿剤など
- 注意が必要だが使用する薬:一部の降圧剤(ACE阻害薬やARB)、ビタミンD製剤など
*利尿剤とはおしっこを増やす薬ですが、体の水分のバランスを調節します。具体的には、腎臓や心臓の働きが悪く体に水がたまった時に、利尿剤で水分を減らしたバランスにすることができます。結果むくみを減らすことができます。腎臓メインで体に水がたまっている時には、その過剰な水分で腎機能を保っている時があります。そのため、利尿剤の使用でバランスを変えることで、それが適切だとしてもCreが上昇・eGFRが低下してしまうことが多いです。状況による調節が必要です。浮腫や体の水分の状況によっては使用が必要です。
他に注意していただきたいことに脱水があります。脱水によりCreが上昇してしまいます。水分が取れれば元のレベルに戻ることが多いですが、いろいろな意味でメリットはありません。心臓の働きにもよりますが、水分で1Lは摂取することを勧めています。塩分を制限できていれば、むくみの悪化にはつながらないと考えています。心臓やその他疾患とのバランスも大事ですので、主治医の先生に相談してください。

水分の内容に関しては、水、お茶何でもいいと思います。コーヒーなどカフェインの多いものやアルコールは、利尿作用があるので水分には計算しないようにしています。しかしながら、腎臓の働きが落ちることやカフェインへの体質の差もあり、それぞれ異なります。
腎臓を大事にすることと重なる部分もあるのですが、心臓の状態も腎臓にとってはとても大事です。心臓から腎臓に血液を送りおしっこを作り、無駄な水分を捨てることで心臓の負担を減らします。そのため、どちらも弱っているとお互いに足を引っ張りあう関係になります。利尿剤でバランスを変えると、心臓の負担が減る代わりに、腎臓の数字が悪くなったりします。その逆もあります。血圧や塩分の管理が大事です。
まとめ
- 腎機能の低下などを指摘された場合は、一度内科を受診しましょう。可能であれば腎臓内科に。
- 原因、特に特殊な治療ができる病気や原因を見落とさないようにしましょう。
- 腎臓を、血管を大事にする生活習慣の改善や治療を積極的に進めましょう。
- 薬や脱水など腎臓に悪い影響がある生活習慣やお薬に注意しましょう。
- 全体のバランスを考えながら無理をせず、継続すること、前向きでいることが大切です。